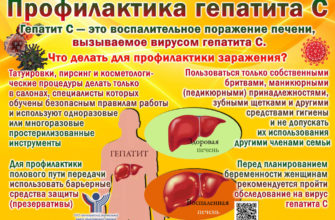
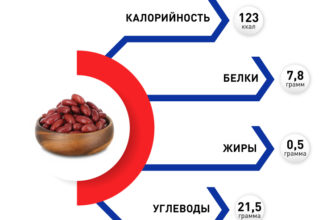
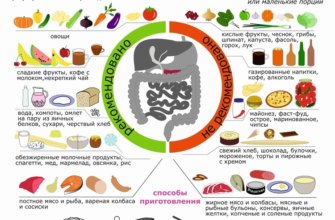
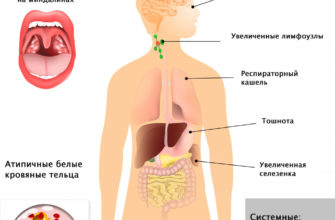
Острые заболевания и обострения хронических заболеваний во время беременности требуют особого подхода к диагностике и лечению. Применяемые препараты и терапевтические методы могут негативно повлиять на развивающийся плод и организм женщины. Поэтому лечение панкреатита при беременности всегда нужно проводить под контролем лечащего врача и после подтверждения диагноза. Обследования при подозрении на заболевание включают ультразвуковое исследование органа и определение уровня ферментов поджелудочной железы в крови. Терапия основана на применении антзиматических и анальгетических препаратов, ферментов и блокаторов желудочного сока.
О заболевании

Поражение поджелудочной железы во время беременности — довольно редкое заболевание, встречающееся у 0,01–0,1% всех беременных. Острый панкреатит составляет 90% случаев данной патологии.
Первенцы составляют основную группу риска по острой форме заболевания, а в случае рецидива хронического панкреатита — это пациенты, у которых уже есть дети. Чаще всего панкреатит обнаруживается в третьем триместре беременности, что связано с изменением положения органов в брюшной полости.
Заболевание легко контролируется приемом лекарств. При поздней диагностике, а также при длительных попытках самолечения патологические процессы в органе быстро прогрессируют и могут вызвать развитие тяжелых осложнений, включая материнскую и перинатальную смертность.
Возникновение болезни
Случаи обострения панкреатита во время беременности имеют причины, аналогичные причинам заболевания вне беременности. Важную роль играют метаболизм жиров и желчи, употребление лекарств или веществ, отрицательно влияющих на печень или поджелудочную железу (алкоголь, метронидазол и др.), Нерациональное питание, наследственные факторы и аутоиммунная агрессия. Провоцирующими факторами также могут быть анатомические аномалии поджелудочной железы, высокое внутрибрюшное давление и заболевания желудка и кишечника. При остром панкреатите врачи выделяют следующие возможные причины:
- Нарушения оттока желчи возникают у двух из трех пациентов. Чаще всего диагностируется дисфункция сфинктера Одди и протока поджелудочной железы, что приводит к попаданию желчи в орган. Эта ситуация всегда вызывает воспалительный процесс, который имеет тенденцию постоянно прогрессировать. Нарушения желчевыводящих путей наблюдаются при желчнокаменной болезни, дисфункции желчевыводящих путей и холестазе у беременных, связанных с изменением уровня гормонов в организме.
- Повышение уровня липидов и триглицеридов в крови до высоких уровней может блокировать канал микроциркуляции в поджелудочной железе. Это фактор прямого разрушения клеток органа с развитием ярко выраженного воспалительного процесса. Эта причина часто встречается у женщин с наследственными нарушениями жирового обмена, ожирением или метаболическим синдромом.
- При детальном обследовании беременных с симптомами панкреатита у 1% пациенток обнаруживается повышенная функция паращитовидных желез. Гиперпаратиреоз увеличивает количество кальция в крови, который накапливается во внутренних органах, включая поджелудочную железу. Это нарушает отток панкреатического сока и воспалительную реакцию в этом органе.
- Эндотелиальная дисфункция, или эклампсия (об этом заболевании можно прочитать в отдельной статье) — осложнение беременности, возникающее на фоне нарушения микроциркуляции во внутренних органах. Это состояние часто характеризуется реактивным панкреатитом у женщины.

Важными факторами риска развития острого панкреатита или обострения хронической формы являются вредные привычки: курение и злоупотребление алкоголем. Всемирная организация здравоохранения сообщает, что эти причины распознаются у 15% беременных с изменениями поджелудочной железы.
Разновидности патологии
Правильная классификация заболевания позволяет сделать прогноз с учетом здоровья женщины, воздействия на плод и подбора необходимых терапевтических методов. Самое главное — различать острые и хронические формы патологии. Во время беременности острый панкреатит встречается гораздо чаще и требует срочного лечения из-за риска негативных последствий для вас и вашего малыша. При этом у заболевания есть определенные варианты течения: классическая форма, отечная форма, не требующая серьезного лечения, и деструктивная форма, связанная с тяжелым поражением поджелудочной железы.
Хронические изменения поджелудочной железы протекают в скрытом варианте (безболезненные, хронические рецидивирующие, болезненные, псевдоопухолевые и склерозирующие. При планировании беременности гинекологу следует учитывать разные стадии заболевания, наблюдаемые у женщины:
- В исходном варианте рецидивы возникают 1 раз в год или реже. Обезболивающие очень эффективны, а органические изменения поджелудочной железы и УЗИ крови минимальны или отсутствуют. На этой стадии патологии беременность не приводит к обострению болезни на фоне соблюдения лечебной диеты и определенного образа жизни.
- Умеренное течение возникает при не более чем четырех обострениях панкреатита в год. Часто бывает постоянная боль и дискомфорт в левой носовой полости. УЗИ поджелудочной железы показывает особенности морфологических изменений. Риск осложнений при беременности высок.
- При тяжелом течении заболевания обострения возникают 5 и более раз в год. Болевой синдром тяжелый и не проходит при приеме обезболивающих. Из-за тяжелых органических изменений поджелудочной железы пациент сообщает о тяжелых диспепсических расстройствах и симптомах диабета. Нормальная беременность невозможна.
Определение стадии и формы заболевания необходимо для оценки возможных последствий панкреатита и своевременного назначения лекарств.
Клинические проявления

Симптомы патологии у женщины определяются формой и вариантом течения панкреатита. При острой форме основным симптомом является выраженная боль в левом подреберье или эпигастральной области. Сильная боль может привести к сосудистому коллапсу или потере сознания. Очень часто возникают диспептические расстройства в виде тошноты, рвоты, метеоризма и напряжения мышц передней брюшной стенки. Часто наблюдается повышение температуры тела и пожелтение кожи и склер глаз. У беременных могут возникать неврологические отклонения и сильные головные боли.
Хронический панкреатит на ранних сроках беременности может обостриться в любой момент. Первые симптомы — тошнота и рвота. Диагностика часто откладывается, поскольку врачи связывают эти симптомы с ранним материнским токсикозом. Если диспептические симптомы сохраняются после 12 недели беременности, лечащий врач должен рассматривать их как проявление хронического панкреатита. Помимо этих симптомов, часто возникают болезненные ощущения в левом подреберье, возникающие при употреблении жареной, жирной пищи или наблюдаемые постоянно.
Локализация болевого синдрома варьируется, поскольку зависит от области поражения поджелудочной железы. Если воспаление локализовано преимущественно в головке органа, боль ощущается в правом эпигастрии, если в теле — слева, а при поражении хвоста поджелудочной железы — в правом подреберье. Кроме того, рецидив патологии может привести к появлению боли «опоясывающего» типа вокруг туловища пациента. Боль может распространяться в левую руку, спину или область сердца, что затрудняет своевременную диагностику.
Обострение хронической формы проявляется другими симптомами: повышенным слюноотделением, отрыжкой, диареей и метеоризмом. Эти симптомы являются проявлением дефицита фермента, который мешает правильному процессу пищеварения.
Негативные последствия
До недавнего времени ситуации, при которых панкреатит обострялся во время беременности или в острой форме этой патологии, представляли серьезную угрозу для здоровья беременной женщины и развивающегося плода. Летальность составила 35-40%. Разработка современных протоколов лечения и обследование пациентов позволило снизить это соотношение до 0,1%.
Женщины часто спрашивают гинекологов, как панкреатит влияет на беременность. Считается, что такое заболевание может вызвать развитие определенных негативных эффектов, основными из которых являются:
- самопроизвольный выкидыш — около 20% пациентов с изменениями поджелудочной железы;
- Воспалительный процесс, распространяющийся на окружающие орган ткани — забрюшинная флегмона, ферментативный панкреатит и др .;
- Преждевременные роды в разное время;
- Шок различного происхождения: панкреатогенный или инфекционно-токсический.
Для хронических вариантов панкреатита характерен ранний токсикоз, который сохраняется у женщины до 17 недели беременности. При более позднем рецидиве патологии акушерский прогноз не меняется. Следует отметить, что кроме осложнений во время беременности есть отдаленные последствия: образование кист и псевдокистов, абсцессы в брюшной полости, инсулинозависимый диабет, развитие опухолевых изменений и т.д.
Диагностические мероприятия

Статистика Минздрава России свидетельствует о позднем выявлении панкреатита в большинстве случаев его возникновения во время беременности. Это связано с частым латентным течением и сходством клинических признаков патологии с токсичностью при беременности на ранних сроках.
Правильный диагноз основывается на следующих методах исследования:
- Оценка количества ферментов поджелудочной железы. Для этого измеряют уровни липазы, общей амилазы и ее фракции поджелудочной железы в крови. Анализы мочи показывают повышенный уровень альфа-амилазы. Если у пациента повышен уровень эластазы-1 в сыворотке крови, это свидетельствует об обострении хронической формы заболевания.
- Ультразвуковое исследование поджелудочной железы — «золотой стандарт» в выявлении панкреатита. На фоне острого воспаления наблюдается увеличение самого органа, появление неоднородных участков в его структуре и общее снижение эхогенности. Расширение протока поджелудочной железы указывает на преимущественное поражение головки органа.
- Общий анализ крови показывает повышенное количество лейкоцитов с преобладанием ювенильных форм и повышенный индекс оседания эритроцитов. Химический анализ крови может выявить гипергликемию из-за эндокринной дисфункции поджелудочной железы.
Диагностика может включать копрологические тесты, направленные на выявление нарушений внешней секреторной функции органа. Радиологические методы во время беременности следует проводить только в экстренных случаях, поскольку ионизирующее излучение отрицательно влияет на развивающийся плод.
Подходы к терапии
К назначению лечения, оценке особенностей беременной и развивающегося плода всегда должен привлекаться акушер. Если при планировании беременности обнаружен хронический панкреатит, рекомендуется постоянное медицинское наблюдение, изменение диеты и полный отказ от алкоголя. Если пациент вынужден принимать какие-либо лекарства, следует учитывать их возможное токсическое действие на поджелудочную железу и печень.
Если острый панкреатит возникает в первом триместре беременности, беременность следует прервать, поскольку риск для здоровья женщины слишком высок. Если срок беременности в дебюте болезни составляет 36 недель, проводят преждевременные роды.
Что делать при приступе панкреатита при беременности?
Для этого следует немедленно обратиться за медицинской помощью, так как госпитализация в хирургическое отделение необходима. Проводимые лечебные мероприятия направлены на снятие болевого синдрома, уменьшение выраженности воспалительного процесса и интоксикации, а также предотвращение негативных последствий патологии. На протяжении всего курса терапии следует снижать нагрузку на органы: переход на парентеральное питание в первые дни острого периода, локальное переохлаждение области поджелудочной железы и активная желудочная аспирация через назогастральный зонд 3–4 раза в сутки. В употребление препаратов входят препараты следующих фармакологических групп:
- Ингибиторы протонной помпы (Омепразол, Омез) и антагонисты гистаминовых рецепторов (Ранитидин и др.). Эти препараты снижают функциональную нагрузку на поджелудочную железу за счет уменьшения выработки желудочного сока.
- Антипротолитические средства (Пантрипин, Гордокс и др.), Блокирующие активность ферментов поджелудочной железы. Применение таких препаратов показано всем пациентам с острым воспалительным процессом. В случае хронического панкреатита следует использовать препараты, избирательно подавляющие активность трипсина.
- Обезболивающие: нестероидные противовоспалительные препараты (кеторолак, нимесулид) и спазмолитики (дротаверин). При неэффективности этих препаратов назначают дексаметазон и другие глюкокортикостероиды, способные быстро подавить развитие воспаления тканей.
- Инфузионная терапия растворами дисола, глюкозы и других веществ позволяет провести детоксикацию организма.
Антибактериальное лечение, направленное на предотвращение образования абсцессов и других гнойных осложнений, проводится с применением препаратов, разрешенных к применению при беременности. При развитии шокового состояния назначают массивную инфузионную терапию с постоянным контролем функции почек и водно-электролитного баланса.

Из-за риска развития инфекционных осложнений беременным рекомендуется рожать естественным путем под соответствующей анестезией. Кесарево сечение проводится только при наличии акушерских показаний.
При неэффективности методов консервативного лечения и прогрессировании симптомов деструкции поджелудочной железы пациенту необходимо провести хирургическую санацию брюшной полости с дренированием или панкреатико-дуоденальную резекцию. Аналогичную процедуру нужно провести после родов путем кесарева сечения.
Прогноз для женщины
Прогноз зависит от стадии заболевания и наличия сопутствующих патологий. Если у женщины наблюдается явная ремиссия хронического панкреатита, ее здоровье и плод не подвергаются риску. При частых обострениях или развитии острого поражения поджелудочной железы риск развития негативных последствий достаточно высок. В этом случае пациента необходимо немедленно госпитализировать для купирования приступа панкреатита. Для этого врачи применяют комплексную медикаментозную терапию, основанную на применении противовоспалительных средств и препаратов, снижающих нагрузку на поврежденный орган.
Возникновение острого панкреатита или обострение хронической формы патологии возможно на любом сроке беременности. Раннее выявление заболевания, которое имеет тенденцию к протеканию, необходимо проводить с помощью УЗИ поджелудочной железы и определения ферментов поджелудочной железы в крови и моче женщины. Следует отметить, что данное заболевание представляет серьезную угрозу для здоровья и жизни женщины, поэтому при появлении первых симптомов немедленно обратитесь к врачу. Лечебные мероприятия при остром течении болезни проводятся в условиях стационара под постоянным контролем акушера.