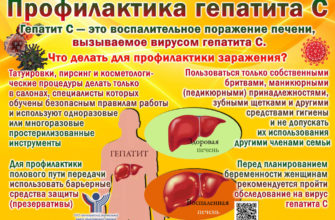
Иммунный фактор бесплодия от многих разных причин для размножения сбоев, как у женщин, так и у мужчин, представляющих от 10 до 20%. Индикатор обнаружения антисперсменных антител (который является одним из причин) среди пар, зависит от многих факторов, среда составляет 32% для женщин и 15% для мужчин.
- Причины иммунологического бесплодия
- Роль иммунной системы
- Влияние антиспермальных антител
- Факторы риска развития иммунологического бесплодия
- Симптомы иммунологического бесплодия и его диагностика
- Диагностика
- Лечение иммунологического бесплодия у мужчин и женщин
- Результативность методов искусственного оплодотворения
Причины иммунологического бесплодия

Роль иммунной системы
Благодаря разработке клеточной и молекулярной биологии было определено, что почти все процессы, происходящие в организме человека, происходят с прямой или косвенной долей иммунной системы. Срывы в нем способствуют хроническим воспалительным процессам, расстройствам репродуктивных клеток и оплодотворения, развитие токсики и гестозы для беременности, сбои на беременность и т.д.
Иммунная бесплодие, которое добивается достойной достойной к мужской и женщине, чаще всего вызывается ущерб для мужских репродуктивных клеток анти-каналными антителами и в гораздо меньшей степени — системой гена совместимости человека человека (HLA), который расположен на хромосоме 6 и является большой группой связанных антигенов с иммунной системой. Несовместимость пары через антигены этой системы способствует стимуляции иммунокомпетентных женских реакций, направленных на поддержание беременности и пожертвования.
Спермальные белковые структуры являются автоантиментами, то есть иммуноалиенты для организма человека. Следовательно, во время полового созревания анти-ледниковые антитела в форме иммуноглобулинов производятся на стадии сперматокалов и ряда.
Антитела против головы головы, средняя часть или сперматозоидами, произведенные в тканях мужчин и женщин, являются иммунными комплексами класса IgA (прикрепленного к голове и чащему хвосту мужской сексуальной ячейки), IgG (прилагается к голове и хвосту) и IgM (расположено в конце хвоста). Использование метода флуоресцентного теста позволяет идентифицировать и определять местоположение антитела анти-администрирования на поверхности спермы.
Кроме того, они могут циркулировать в крови, присутствовать в внутрибазневой жидкости, в шейном и вагинальном замке и в семенной жидкости. Их нормальное содержание в крови и крови женщин составляет от 0 до 60 u / мл, но не более 65 U / мл. Эти антитела были обнаружены у 10% здоровых мужчин и 22% мужчин, страдающих от бесплодия, в том числе высоких концентраций — в 7%.
Влияние антиспермальных антител
Их механизм действий состоит в иммобилизации или снижении подвижности, агглютинации (адгезии) и лизы (растворение) спермы, которая в основном проявляется в следующих вредных последствиях:
- уменьшение подвижности спермы или полностью ингибирует их движения;
- Ингибирование взаимодействия между спермой и ооцитами;
- ухудшение дорожки или женских репродуктивных маршрутов;
- Нарушение конвертационных процессов, то есть подготовка и приобретение спермы и приобретению проникновения;
- Ухудшение качества эмбрионов;
- Нарушение имплантации эмбрионов.
Степень разрушительного эффекта зависит от типа антител, их количествах и концентрации, степени плотности покрытия спермы и типа поврежденных структур. Тем не менее, мужские сексуальные клетки защищены от повреждений антисеретических антител по основным барьерным факторам, таким как:
- Физический барьер от клеток серетоли и других структур между каналами семян и кровеносных сосудов (гематтустические барьеры);
- Иммуносупрессивные факторы и другие местные регулирующие факторы, содержащиеся в семенной жидкости;
- Адаптивность спермы при изменении окружающей среды (мимикра) путем удаления одного поверхностных антигенов и собирая других в ритмовых дорогах;
- Изменение баланса T лимфоцитов в организме женщин;
- Локальная стойкость замок через мертвую сперму, которые иммунологически отличаются от тех, которые генетически отобраны для проникновения яичных червей и оплодотворение яичной ячейки.
Факторы риска развития иммунологического бесплодия
Основными причинами, приводящими к разрушению барьерных факторов и иммунному бесплодию, являются:
- Заболевания, передающиеся половым путем (гонорея, генитальный герпес, уреаплазмоз, хламидиоз, микоплазмоз, трихомониаз и др.) И туберкулез кожи с локализацией в области половых органов.
- Наличие хронических воспалительных процессов у мужчин (орхоэпидидимит, простатит), значительное количество лимфоцитов в эякуляте, а также генитальный эндометриоз, хроническое воспаление внутренних половых органов у женщин.
- Дисфункция эндокринных органов и аллергические заболевания, особенно аллергия на сперму, возникающая в результате иммунологической несовместимости между партнерами.
- Нарушения целостности слизистых оболочек половых органов в результате повреждений, травматических манипуляций и операций на органах малого таза и мошонки, эрозий шейки матки и лечения.
- Наличие анатомических нарушений в виде паховой грыжи, непроходимости семявыносящего протока, крипторхизма, варикоцеле, гидроцеле.
- Значительное количество «старых» и ненормальных сперматозоидов при нечастых половых контактах.
- Химические методы контрацепции.
- Беспорядочные половые связи с разными партнерами, даже при использовании барьерных контрацептивов, потому что иммунная система организма реагирует как угроза на большое количество различных белковых антигенов.
- Попадание большого количества спермы в желудок и кишечник при оральном или анальном сексе, а также в брюшную полость из-за неправильной техники внутриутробного осеменения и морфологических особенностей половых органов.
- История неудачных попыток ЭКО.
Симптомы иммунологического бесплодия и его диагностика

Единственный симптом — невозможность зачать ребенка в течение длительного периода времени (более 1 года) или, реже, повторные самопроизвольные аборты на ранних сроках беременности. Антиспермальные антитела не показывают никаких других субъективных симптомов или объективных данных тестирования.
Предположить возможность иммунологической причины расстройства при наличии вышеуказанных факторов риска, особенно эндокринных нарушений и склонности к аллергическим реакциям у одного или обоих членов пары.
Диагностика
Непосредственная диагностика иммунного бесплодия заключается в проведении посткоитального теста, но только после тщательного обследования и исключения заболеваний мужских половых органов, внутриутробных, эндокринных и тубуло-перитонеальных форм бесплодия.
Посткоитальный тест, который заключается в исследовании цервикальной слизи, проводится в середине менструального цикла (12-14 дней) после первых 2-3 дней полового воздержания и от 9 часов до 1 дня после полового акта. Исследование слизи шейки матки под микроскопом предназначено для определения наличия и подвижности сперматозоидов.
Результат посткоитального теста при иммунологическом бесплодии считается положительным, если в прозрачной слизи выявляются от 5 до 10 подвижных, активных сперматозоидов без лейкоцитов, а при их отсутствии — отрицательным. Если сперма неподвижна или колеблется, результаты теста сомнительны. В последнем случае рекомендуется повторное тестирование.
Более подробное резюме этого теста в зависимости от количества сперматозоидов и характера их движений (активно прогрессирующее, феномен маятника, неподвижность) дает 5 оценок: отлично (соответствует норме), удовлетворительно, плохо, сомнительно, отрицательно (в отсутствие репродуктивных клеток).
Также существует множество дополнительных диагностических тестов в случае подозрения на иммунное бесплодие. Некоторые из них:
- Проведение смешанного антиглобулинового теста (MAR-теста), определяющего количество сперматозоидов, покрытых антиспермальными антителами — шансы на естественное зачатие снижаются с результатом теста до 50%, с 51% — практически до нуля. Этот тест рекомендован Всемирной организацией здравоохранения для рутинного скрининга семенной жидкости;
- Метод латексной агглютинации, альтернатива предыдущему методу; он не может определить количество подвижных клеток, покрытых антиспермальными антителами, но очень чувствителен и информативен при низкой подвижности сперматозоидов; латексная агглютинация также используется для обнаружения антител в цервикальной слизи, сперме и плазме крови;
- Непрямой иммуноферментный анализ для определения концентрации антиспермальных антител; нормальные значения составляют 0-60 Ед / мл, высокие концентрации превышают 100 Ед / мл, а промежуточные значения находятся между 61 и 100 Ед / мл.
- Тест на проникновение, который используется при отрицательном результате посткоитального теста, и другие.
Дополнительные методы диагностики бесплодия можно найти в статьях «Необходимые анализы при бесплодии» и «Спермограмма».
Лечение иммунологического бесплодия у мужчин и женщин

Принципы лечения заключаются в устранении факторов риска, проведении необходимых хирургических вмешательств у мужчин с варикоцеле, паховой грыжей, гидроцеле яичек, а также приеме андрогенных и иммуностимулирующих препаратов.
При лечении иммунного бесплодия у женщин, как и у мужчин, используются антибиотики, противовоспалительные препараты и неспецифическая десенсибилизация антигистаминными препаратами. При этом барьерная контрацепция в виде презервативов рекомендуется на срок от шести до восьми месяцев. Длительное отсутствие контакта со спермой позволяет женщине ослабить сенсибилизацию ее иммунной системы к антигенам сперматозоидов.
После этого перед овуляцией (способ определения дня овуляции см. Здесь) назначают назначение «чистых» эстрогенных препаратов на 2 — 3 дня. В некоторых случаях применяется гормональная терапия с низкими дозами кортикостероидов до 3 месяцев и т.д.
Результативность методов искусственного оплодотворения

В результате этих действий довольно часто происходит оплодотворение и развивается беременность. В противном случае рекомендуется ВМИ (внутриматочная инсеминация).
Успешность ВМИ при иммунном бесплодии составляет 10-20%. Процедура заключается в подготовке спермы мужа путем сбора наиболее подвижных репродуктивных клеток, их концентрирования и введения с помощью специального шприца и тонкого катетера на дно матки возле устья маточных труб.
Цель метода — уменьшить расстояние, которое должны пройти малоподвижные мужские половые клетки, прежде чем они встретятся с яйцеклеткой. Количество процедур может быть разным, но наиболее эффективным считается двух- или трехкратное оплодотворение (до и после овуляции).
Еще один метод в случае неполной спермы партнера — экстракорпоральное оплодотворение (ЭКО), эффективность которого варьируется от 20 до 50%. Он заключается в объединении нескольких яйцеклеток, полученных от женщины, с отобранной спермой в пробирке, выращивании эмбрионов и их помещении в полость матки.
При иммунном бесплодии лечение ЭКО с использованием антител в цервикальной слизи и в крови женщины гораздо менее эффективно. Они могут негативно повлиять на оплодотворение, процесс имплантации и развитие эмбриона, а также на течение беременности.
Разновидностью ЭКО является метод размножения как ИКСИ — искусственное введение отобранных сперматозоидов непосредственно в цитоплазму плодного яйца. При ИКСИ оплодотворение происходит почти в 90% случаев, а беременность — в 30-60%.
Однако использование репродуктивных клеток пары для оплодотворения этими методами возможно только в том случае, если мужские репродуктивные клетки неподвижны или имеют ограниченную подвижность, но сохраняют оплодотворение. В противном случае остается только надеяться на использование донорских половых клеток. Если необходимо использовать донорскую сперму, ее берут у физически и психически здоровых мужчин в возрасте до 36 лет, не имеющих в анамнезе выкидышей или аномалий развития плода от близких родственников женского пола.