Общая информация
Синдром Будды-Киари или веноокклюзионная болезнь печени характеризуется закупоркой печеночных вен и задержкой крови в печени.
После попадания в печень кровь возвращается в системный кровоток через вены в печени, а затем в нижнюю полую вену, крупный сосуд, который направляет кровь обратно к сердцу. При веноокклюзионной болезни этот кровоток частично блокируется. Непосредственным эффектом является застой в печени – прекращение притока крови к печени. Печень становится явно болезненной, увеличивается в размерах и вызывает дискомфорт.
Это состояние вызывает скопление жидкости в брюшной полости — асцит, один из наиболее распространенных симптомов синдрома Будды-Киари.
Периферический отек возникает, если обструкция тяжелая и затрагивает сосуды, несущие кровь от остальной части нижней части тела к сердцу — нижнюю полую вену.
Портальная гипертензия — еще один менее очевидный, но не менее серьезный симптом. Он характеризуется повышенным давлением в портальных венах из-за закупорки крови, которая должна оттекать от печени. Закупоренные вены вызывают расширение других ответвляющихся вен – варикозное расширение вен. Задержанная кровь может вернуться к сердцу через желудочно-пищеводные вены. Они ломкие и не справляются с повышенным кровяным давлением, лопаются, вызывая варикозное кровотечение в пищеварительном тракте.
Состояние возникает в основном у лиц с тромботическим диатезом, в том числе с миелопролиферативными нарушениями:
- первичная политемия (истинная политемия);
- пароксизмальная ночная гемоглобинурия (ПНГ);
- опухоли;
- хронические воспалительные заболевания;
- нарушения коагуляции;
- инфекции.
В краткосрочной перспективе для симптоматического лечения может быть назначена медикаментозная терапия. Если медикаментозная терапия проводится отдельно, то она приводит к летальному исходу в 83% случаев. Терапия включает лекарства для контроля асцита, антикоагулянтную терапию и ангиопластику.
Хирургическое лечение в сочетании с фармакотерапией увеличивает выживаемость больных. Он включает хирургическую декомпрессию или чрескожное внутрипеченочное системное шунтирование (TIPS). Трансплантация печени возможна при возникновении декомпенсированного цирроза.
Прогноз у нелеченых пациентов отрицательный. В результате прогрессирующей печеночной недостаточности больной умирает в сроки от 3 мес до 3 лет после постановки диагноза. Пятилетняя выживаемость после шунтирования порт-системы составляет 38-87%. После трансплантации печени 5-летняя выживаемость составляет 70%.
Патогенез
Закупорка внутрипеченочных вен при синдроме Будды-Киари приводит к застойной гепатопатии. Возникает в результате закупорки вен малого или крупного калибра с вторичным застоем крови в печени, когда кровь поступает в печень, но не может покинуть ее. Микроваскулярная ишемия вызывает гепатоцеллюлярное повреждение из-за скопления крови.
Кровь, заблокированная в печени, возвращается к сердцу через более мелкие обходные венозные сети, которые не в состоянии справиться с количеством и давлением печеночной крови. К ним относятся венозные сети пищевода и желудка, которые вызывают расширение кровеносных сосудов и образование варикозных вен. Варикозное расширение вен в конечном итоге разрывает вену и вызывает сильное желудочно-кишечное кровотечение.
Портальная гипертензия и нарушение функции синтеза белков печени будут провоцировать скопление асцитической жидкости в брюшной полости. Почки также способствуют этому патологическому состоянию задержкой воды и солей, активируя ренин-ангиотензин-альдостероновую систему.
Обструкция может также распространяться на нижнюю полую вену, что приводит к выступающим расширенным венам в брюшной полости.
Застой в печени и застой в печени приводят к гипоксии и высвобождению свободных радикалов кислорода, которые разрушают гепатоциты. Эти механизмы приводят к центральному некрозу печени с прогрессирующим центральным фиброзом, регенеративной узловой гиперплазией и циррозом.
Причины
У большинства пациентов с этим синдромом имеются тромботические нарушения. Причины синдрома Будды-Киари следующие:
-
Гематологические нарушения:
- истинная политемия, пароксизмальная ночная гемоглобинурия;
- патологические миелопролиферативные состояния, антифосфолипидный синдром;
- Значительный тромбоцитоз.
-
Наследственный тромботический диатез:
- Дефицит протеина C и S;
- Дефицит антитромбина III;
- Дефицит фактора V Лейдена.
-
Хронические инфекции:
- эхинококкоз (кистозный эхинококкоз);
- аспергиллез;
- амебный абсцесс;
- сифилис;
- туберкулёз.
-
Хронические воспалительные заболевания:
- болезнь Бехчета;
- воспалительные заболевания кишечника;
- саркоидоз;
- системная красная волчанка;
- Синдром Шегрена;
- смешанное заболевание соединительной ткани.
-
Опухоли:
- Гепатоцеллюлярная карцинома (рак печени);
- карцинома почек;
- лейомиосаркома
- рак почки;
- опухоль Вильмса (нефробластома);
- Слизь правого предсердия.
Использование оральных контрацептивов, беременность и послеродовой период также связаны с синдромом Будды-Киари.
Признаки и симптомы

Клиническая картина синдрома Будды-Киари зависит от того, насколько быстро расширяется окклюзия печеночной вены и сформирована ли коллатеральная венозная сеть для декомпрессии печеночных синусов.
Синдром можно классифицировать как электризующий, острый, подострый или хронический.
У больных с фульминантным синдромом через восемь недель после появления желтухи развивается печеночная энцефалопатия. У острых больных отмечаются кратковременные симптомы, неуправляемый асцит, некроз печени без образования венозных коллатералей (в обход путей кровотока).
Подострая форма является наиболее распространенной и имеет более коварное течение. Асцит и некроз печени могут быть минимальными, так как печеночные синусы декомпрессированы портальным венозным кровотоком. При остром течении синдрома Будды-Киари часто встречаются тромбозы всех крупных вен печени по сравнению с подострой формой, которая возникает лишь у трети больных.
Хроническая форма является осложнением цирроза печени.
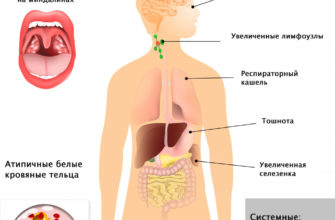
Боль в животе, гепатомегалия (увеличение печени) и асцит присутствуют почти у всех пациентов с синдромом Будды-Киари. Однако были зарегистрированы и бессимптомные пациенты. Тошнота, рвота и легкая желтуха чаще встречаются при молниеносной и острой формах, тогда как спленомегалия (увеличение селезенки) и варикозное расширение вен пищевода могут наблюдаться при хронических формах. При закупорке нижней полой вены появляются расширенные венозные коллатерали, сопровождаемые отеком нижних конечностей.

Жидкость может накапливаться в брюшной полости, вызывая асцит или периферические отеки ног. У больных геморроем варикозно расширенные вены могут разрываться и кровоточить. Если развивается цирроз печени, это может привести к печеночной недостаточности с нарушением функции головного мозга — печеночной энцефалопатии — приводящей к спутанности сознания и коме.
Иногда симптомы появляются внезапно, как при окклюзии печеночной вены во время беременности. Больные чувствуют усталость, а печень увеличивается. Отмечается боль в правом подреберье. Дополнительными симптомами являются рвота, желтуха.
Трикуспидальная регургитация, констриктивный перикардит и миксома правого предсердия могут иметь другие проявления, чем при синдроме Будды-Киари. Отсутствие гепатобилиарного рефлюкса с внутрибрюшным давлением исключает кардиологическую причину асцита.
Осложнения
Список осложнений, возникающих при синдроме Будды-Киари:
- печеночная энцефалопатия;
- варикозное кровотечение;
- гепаторенальный синдром;
- портальная гипертензия;
- осложнения вторичной гиперкоагуляции.
Диагностика
Гепатомегалия, асцит и высокие уровни ферментов печени, обнаруженные в анализах крови, — это симптомы, которые заставляют вашего врача заподозрить у вас синдром Будды-Киари. Однако для того, чтобы развеять любые сомнения и выяснить, что вызывает подозрительные симптомы, следует провести следующие тесты:
- Ультразвуковая допплерография печени с чувствительностью и специфичностью более 85% является предпочтительным методом исследования печени при подозрении на синдром Будды-Киари. Наблюдаются некротические участки печени и тромбы.
- Магнитно-резонансная томография (МРТ) помогает изолировать печеночный венозный кровоток. Его чувствительность и специфичность составляет 90%. Он полезен для исследования нижней полой вены и позволяет дифференцировать острые, подострые и хронические формы синдрома.
- Компьютерная томография (КТ) может быть полезна для определения анатомии венозного кровообращения и чрескожного внутрипеченочного анастомоза порт-система.
- Венография печени может показать сгустки в печеночных венах.
- Некоторым пациентам может потребоваться эхокардиография для исследования регургитации трехстворчатого клапана, констриктивного перикардита или миксомы правого предсердия.
- Биопсия печени может потребоваться для подтверждения диагноза и выявления развития цирроза.
Дифференциальный диагноз:
- сужающий перикардит;
- правосторонняя сердечная недостаточность;
- заболевания печени с метастазами;
- алкогольная болезнь печени;
- Гранулематозная болезнь печени.
Лечение
Лечение синдрома Будды-Киари зависит от того, насколько быстро он прогрессирует и насколько серьезно заболевание. Когда симптомы появляются внезапно и причина вызвана тромбом, помогают фибринолитики. Длительное лечение антикоагулянтами предотвратит увеличение и возвращение тромба.
Используемые антикоагулянты включают:
- Варфарин – угнетает синтез витамин К-зависимых факторов свертывания крови в печени.
Фибринолитики:
- Стрептокиназа — работает вместе с плазминогеном, превращая его в плазмин. Плазмин разрушает сгустки фибрина, фибриногена и других белков плазмы;
- Урокиназа является прямым активатором плазминогена, который действует на эндогенную фибринолитическую систему и превращает фибриноген в плазмин;
- Альтеплаза, активатор тканевого плазминогена, используемый для лечения острого инфаркта миокарда, острой ишемической болезни сердца и легочной эмболии; он безопасен и эффективен при введении с гепарином или аспирином в течение первых 24 часов после появления симптомов.
Асцит лечат диуретиками (мочегонными таблетками) и ограничением соли. Наиболее часто используемыми антидиуретиками являются спиронолактон и фуросемид. Парацентез и внутривенное вливание альбумина необходимы, когда асцит отягощен или не отвечает на терапию диуретиками.
Хирургическая терапия
Если вена заблокирована или повреждена, может быть выполнена ангиопластика. Транслюминальная или чреспеченочная чрескожная ангиопластика локальных участков закупоренных вен или нижней полой вены улучшает симптомы более чем у 70% пациентов. Риск рестеноза высок.
Если тромболитическая терапия неэффективна, выполняется чрескожное внутрипеченочное портосистемное шунтирование (TIPS). Установка этого искусственного сосуда между печеночной и воротной венами целесообразна у больных с закупоркой нижней полой вены, у которых давление между воротной и внутрипеченочной венами менее 10 мм рт.ст., а также у больных с тяжелой печеночной недостаточностью. Эта процедура также рекомендуется пациентам с острым синдромом, у которых тромболитическая терапия оказалась неэффективной.
В других случаях закупоренную вену можно очистить от сгустка и затем вставить в вену тонкий стержень (стент) для поддержания кровотока.
В тяжелых случаях синдрома Будды-Киари может потребоваться пересадка печени. Выживаемость при трансплантации печени составляет 95%. Показанием является фульминантная недостаточность и цирроз печени.
После трансплантации может потребоваться длительная антикоагулянтная терапия, хотя многие миелопролиферативные заболевания лечат аспирином и гидроксикарбамидом.
Прогноз
Факторами, связанными с благоприятным прогнозом, являются молодой возраст при постановке диагноза, отсутствие большого количества асцита и низкий уровень креатинина в сыворотке. Выявление причины синдрома Будды-Киари с помощью рентгенологических исследований (УЗИ, КТ, МРТ и др.) оказывает наибольшее влияние на прогноз.
Фармакологическое и хирургическое лечение позволяет продлить жизнь больных до 8 лет, после чего рекомендуется трансплантация печени.