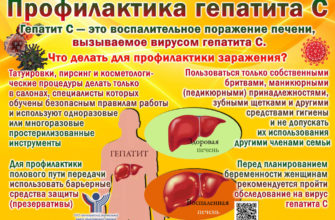
Когда мужчина и женщина решили стать родителями, они вряд ли могут установить свою группу крови и фактор RH. Этот вопрос иногда возникает на стадии планирования беременности, но чаще всего в течение его продолжительности, когда материнская иммунная система атакует развивающееся ребенка из-за разницы в группе крови.
Для этого иммунной атаки не приводит к внутриматеринской смерти или рождению ребенка с чрезвычайным повреждением, он должен быть остановлен. Одним из методов лечения конфликта RH или типа является внутриутробная трансфузия крови плода. Это называется инъекционными клетками крови красного RH-отрицательной к пупочной вене развивающегося ребенка. Они будут соответствовать своей ключевой функции — передача кислорода на органы, но в то же время не было бы помечено как иммунная система материнской матери.

Внутриутробное переливание эритроцитов проводится в строго определенных показаниях только в больнице. Это инвазивная техника (то есть, требующая прокола), несущий риск для плода. Его можно проводить несколько раз во время беременности, начиная с 22 недель.
Особенности организмов матери и ребенка
Каждая клетка — независимо от того, происходит ли она в организм, будь то частью его — должен «представить« иммунную систему ». Для этого на его поверхности есть специальные белки, благодаря которым лейкоциты признают, какая структура имеет эту клетку, которая имеет функцию, если она «собственная» или «иностранная». Такие белки называются антигенами.
Когда антигены указывают на потенциальную враждебность структуры, антитела против них производятся — «родные» белки. Последние «приклеиваются» к антигену и призывают «помочь» этим иммунным клеткам, которые касаются разрушения иностранных клеток.
Кроме того, сопротивление «консолидирует» структуру иностранных структур: «экономит» его на специальных антителах памяти (GLAG класс G). Благодаря их маленькому размеру «патруль» тело проникает в все свои «укрытие». Если вы заметите ячейку, похожую на тот, который был уничтожен ранее, они поднимают всю иммунную систему.
Кровь — это специальная жидкость, которая имеет характер ткани. Он изготовлен из жидкости, плазмы и клеток, которые в нем плавают. Каждая клетка крови «обнажает» ваши антигены. Эритроциты делают то же самое: у них есть специальные антигены. Они используются для определения группы крови и фактора RH.
Поскольку эритроциты так важны для тела, оно защищает их особым способом. Например, оценка крови группы согласно AB0 (A, B, Zero), она указана, что эритроциты имеют антигены A и B, но в плазме крови есть антитела альфа и бета, которые придерживаются красных кровяных клеток, имеющие разные Антигены: альфа клеток клейки красные, имеющие антиген A, а бета палочки антигена B.
Группы крови имеют следующие особенности:
- Если первая группа (называется ноль), альфа и бета-антитела будут растворены в плазме, а на эритроцитах вообще не будет антигенов;
- Вторая группа A: Здесь эритроциты имеют антиген A, а плазма будет содержать бета-антитела;
- Третья группа B: эритроциты имеют антиген B, а альфа-антитела присутствуют в плазме;
- Четвертая группа называется AB. Есть 2 антигена на эритроцитах с этой группой, и в плазме отсутствуют антитела.
Если мать имеет группу крови и, что означает, что в плазме имеется как антитела ɑ-, так и β-, и растущий плод «получат группу II или III, альфа или бета-антитела направляются на него и атакуют эритроциты Отказ Такое несоблюдение в соответствии с группой крови возникает у 2% случаев брака женщин с группой и мужчиной с другой группой крови.
Чаще всего конфликт возникает в зависимости от фактора RH. В этом случае эритроциты не содержат специальных белков, но плод да, поэтому иммунологическая система матери атакует ребенка против его воли.

Кольборный конфликт RH приводит к серьезному повреждению плода. Если это первая беременность, это опасно для ребенка только в том случае, если женщина ранее перенесла переливание крови с положительным резус-фактором, выкидыш или аборт. Это может произойти при проведении инвазивных процедур при вынашивании первенца: пупочная пункция, пункция плодного пузыря, биопсия хориональной оболочки плода.
Антитела также могут передаваться ребенку во время родов, особенно во время кесарева сечения, при необходимости отделения плаценты руками акушера или когда роды начались после ее отделения. Гемолитическая болезнь плода развивается, когда беременная мать болеет гриппом или другой вирусной инфекцией, страдает диабетом или, очень редко, рождается сама от резус-положительной матери.
Если это не так, и иммунная система матери сначала вступает в контакт с эритроцитами при наличии фактора резуса, она вырабатывает антитела — иммуноглобулин М. Это большие молекулы, которые не обнаруживаются в кровотоке плода и не навреди ему.
Вторая и последующие беременности резус-отрицательной женщины подвергаются все большему риску: в ее крови уже содержатся «антитела памяти» — иммуноглобулины G, которые из-за своего небольшого размера попадают в плод. Под действием этих антител повреждаются эритроциты — носители положительного антигена резуса.
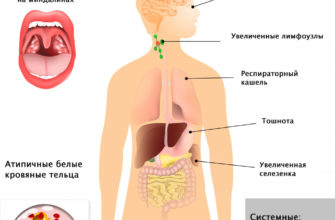
Это приводит к анемии (низкий гемоглобин), увеличению органов (особенно печени и селезенки), поражению мозга, почек и сердца. Количество белка, особенно альбумина, значительно снижается, в результате чего жидкость попадает во все полости тела (включая легкие и плевру, а также сердце и его «мантию»). Гемолитическая анемия может закончиться самопроизвольным выкидышем или мертворождением.
Принцип метода внутриутробного переливания
Резус-конфликт. Внутриутробное переливание крови включает инъекцию таких эритроцитов в пупочную вену, на которые не будут нацелены материнские антитела; эти эритроциты, которые образовались в самом плоде, остаются в кровотоке плода. Билирубин, токсичное для мозга вещество, которое образуется из гемоглобина разрушенных эритроцитов, просто выводится через плаценту.
Во время внутриматочной трансфузии вводятся выщелоченные эритроциты 1-й группы (антиген-отрицательные), предварительно облученные рентгеновскими или гамма-лучами, чтобы предотвратить отторжение организмом ребенка. Промывание означает, что они хранятся отдельно от лейкоцитов, тромбоцитов (поскольку эти клетки также имеют свои собственные антигены) и плазмы крови.
Таким образом, плод получает красные кровяные тельца, которые могут переносить кислород во внутренние органы ребенка, поскольку они не будут восприниматься иммунной системой матери как «враждебные» и не будут уничтожены. Это также вызовет меньшую иммунную атаку на организм ребенка, что облегчит развитие гемолитической болезни у плода.
Чаще всего резус-конфликт развивается позже 26-й недели беременности, но даже если он возникает раньше, к 24-й неделе ткани плода не сильно страдают от дефицита гемоглобина. Внутриматочное переливание крови проводят с 22-24 по 34-35 недели включительно.
Лечение гемолитической болезни плода во внутриутробном периоде было предложено еще в 1963 году. Она проводилась путем введения резус-отрицательной крови в брюшную полость развивающегося ребенка. Метод введения отмытых эритроцитов в пупочные сосуды появился намного позже и оказался более эффективным (86% против 48%).
Показания и противопоказания
Внутриутробное переливание вымытых эритроцитов плоду показано в наиболее тяжелых случаях конфликта иммунной группы или резус-фактора. Основные показания к лечению определяются на основании ультразвукового исследования, которое проводится у резус-отрицательных беременных, вынашивающих ребенка от резус-положительного самца, 4 раза с 20 до 36 недель беременности. Эти:
- Обнаружение плодной жидкости в брюшной полости;
- увеличенные размеры печени плода;
- ускоренная скорость кровотока в центральной артерии головного мозга;
- скопление;
- утолщение плаценты;
- расширенные пупочные вены;
- снижение результатов КТГ плода.
Повышение титра анти-резус-антител у матери также учитывается при определении показаний к внутриматочной гемотрансфузии. Однако нет прямой корреляции между этим тестом и тяжестью поражения плода, поэтому его результаты не являются окончательными.
Противопоказания.
Сюда входят все случаи за пределами показаний. Если резус-фактор или групповой конфликт вызвали развитие не отечной, а желтушной формы гемолитической болезни, лечение обычно проводится после рождения ребенка.
Как проводится переливание?

Поговорим о том, как происходит внутриутробное переливание крови. Она проводится в операционной родильного дома, где работает врач, владеющий техникой такого переливания крови.
Процедура выполняется следующим образом. Беременная женщина ложится на спину, ей на живот наносят антисептики. Затем под контролем ультразвукового сканера высокого класса делается прокол передней брюшной стенки в месте прохождения пупочных сосудов. Игла проходит через оболочки оболочек (амниоцентез) и должна войти в пупочную вену (кордоцентез). Из этой вены берется кровь, которую срочно исследуют в лаборатории в течение 3-5 минут, а затем вводят рассчитанное количество миорелаксанта для иммобилизации плода.
Игла остается в вене, пока кровь плода проверяется на Rh-группу и фактор, а также на гематокрит (соотношение клеток к плазме). Если эти тесты дополнительно подтверждают необходимость гемотрансфузии, действуйте напрямую: со скоростью 5-10 мл / мин введите расчетную дозу подготовленных ранее промытых эритроцитов группы I.
Риски и последствия
Переливание внутриутробной гемотрансфузии сопряжено со значительными рисками. В опытных руках манипуляция позволяет продлить беременность на 1-3 недели и значительно снизить тяжесть гемолитической болезни новорожденного.
Тем не менее последствия внутриутробного переливания крови для плода могут быть очень опасными:
- Преждевременные роды, которые могут возникнуть как сразу после манипуляции, так и в ближайшие 4 недели.
- Рефлекс (т.е. реакция на раздражение нервных окончаний пуповины) плода.
- Аллергия на вводимые препараты.
- Возникновение тромбов в сосудах пуповины, которые могут блокировать артерии, снабжающие жизненно важные органы плода.
- Отслойка плаценты.
- Инфекция пуповины.
- Повреждение мягких тканей плода.
- Большая кровопотеря у ребенка.
- Компрессия пупочной вены.
Однако такая манипуляция значительно увеличивает шансы того, что гемолитическая болезнь не станет причиной смерти или инвалидности новорожденного.