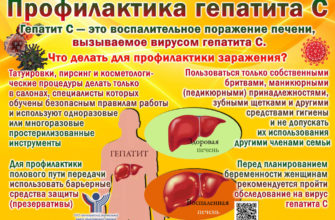
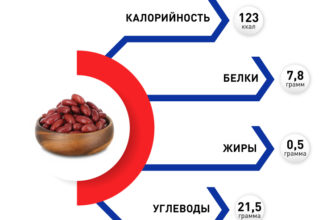
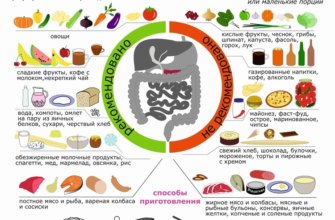
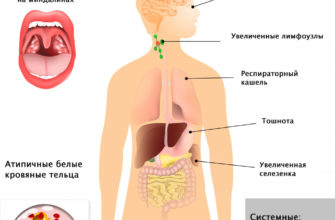
Иногда пульс увеличивается «без причины» — врачи фиксируют 140-250 ударов в минуту. Это пароксизмальная тахикардия. При этом ритм сердца остается регулярным. Сердечный приступ вызывается эктопическими импульсами, при которых нормальный синусовый ритм полностью заменяется эктопическим импульсом.
Эктопические импульсы чаще всего генерируются в желудочках, атриовентрикулярном соединении или предсердиях. Врачи относят пароксизмальную тахикардию к разновидности аритмии. Нам необходимо детально изучить эту патологию и узнать, как с ней бороться. Но прежде чем это произойдет, давайте попробуем разобраться в общей картине патологии.
- Картина болезни и её классификация
- Пароксизмальная наджелудочковая тахикардия
- Причины патологии
- Симптомы — как распознать болезнь
- Современные диагностические методы
- Случился приступ — что делать?
- Лечение и профилактические меры
- Врачебная помощь
- Хирургическое вмешательство
- Профилактика
- Вероятные осложнения и прогноз
Картина болезни и её классификация
Пароксизмальная тахикардия бывает (чаще всего) желудочковой и наджелудочковой. В этой статье мы рассмотрим второй вариант. Существует три системы классификации этого заболевания. Механизм развития позволяет выявить двустороннюю, мультифокальную и эктопическую (очаговую) тахикардию. В зависимости от характера течения заболевания может быть острым, рецидивирующим и хроническим.
По локализации тахикардия делится на:
- тамбур;
- камера;
- Атриовентрикулярный.
Если диагностирована пароксизмальная наджелудочковая тахикардия, источник пульса перестает контролировать сокращения. Сигналы начинают поступать из «неправильного» фокуса автоматизма.

Этот эмбрион может располагаться в предсердии или в атриовентрикулярной области. Другими словами, очаг патологии находится над камерами сердца. Это первый механизм проблемы.
Второй механизм связан с «перемещением» пульсирующей циркуляции по замкнутому кругу. Это кровообращение вызывает аномально высокую частоту сердечных сокращений. Медики назвали это явление «повторным входом».
Это состояние характерно для пароксизмальной наджелудочковой тахикардии — оно возникает в результате прохождения импульса по «круговым» дорожкам.
Пароксизмальная наджелудочковая тахикардия
Собственно, это целая группа заболеваний, для которых характерны нарушения сердечного ритма. Источник проблемы может быть в пазухе или атриовентрикулярном узле, а также вокруг предсердий. «Обойдите» упомянутые выше пути. Наджелудочковая тахикардия тоже имеет свою классификацию:
- Спонтанная синусовая тахикардия. Пульс постоянно увеличивается. Причины включают эмоциональный стресс, физические упражнения, врожденные дефекты, употребление токсичных веществ и некоторых лекарств. Больные жалуются на обмороки, головокружение, нехватку кислорода, боли в груди и сердцебиение.
- Рецидивирующий вариант патологии синусового узла. Ритм быстрый, приступообразный. Начальной патологией часто бывает синусовая брадикардия. Симптоматика пароксизмов выражена слабо, и болеть могут не только мужчины и женщины пожилого возраста, но и маленькие дети.
- Фокальная предсердная тахикардия. Ритмические импульсы от определенной точки возбуждения направляются в предсердия. Данная патология возникает на фоне инфекционного поражения сердечной мышцы, легочных (хронических) нарушений сердца, кардиомиопатий и инфарктов. Провокаторами являются перенапряжение предсердий, ацидоз, алкалоз, гипоксия, передозировка наперстянки и гипокалиемия.
- Мультифокальная предсердная тахикардия. Этот вид аритмии возникает на фоне патологий легких, осложненных гипоксией и нарушением электролитного баланса.
- Атриовентрикулярная узловая разновидность. Лидирует по распространенности. Это заболевание чаще всего поражает женщин старше 32 лет. Основные причины — ИБС, пороки сердца и высокое кровяное давление. Узловая тахикардия провоцируется алкоголем, курением, стрессом, физическими упражнениями, сердечными гликозидами и кофеином.
Причины патологии
Эта патология многофакторна. Это означает, что причины пароксизмальной тахикардии многочисленны и разнообразны. Конечно, их следует рассматривать в разрезе упомянутой классификации, но можно выделить общие тенденции.

- Повышенный тонус нервной системы (симпатический отдел). Проблема заключается в повторяющихся стрессах, приводящих к выбросу адреналина (а также норадреналина) и увеличению концентрации этих веществ в крови.
- Дистрофические изменения сердечной мышцы (постинфарктный и атеросклеротический атеросклероз, врожденные пороки, миокардит, тяжелые инфекции, диссеминированный зоб).
- Устойчивое рефлекторное раздражение, источник которого локализуется в пораженных органах. Чаще всего наблюдается при заболеваниях пищеварительной системы, органов дыхания, позвоночника (спондилоартроз, остеохондроз).
- Токсические изменения, вызванные лекарственными средствами (хинидин, препараты наперстянки).
- Дополнительные пути, по которым проводится сердечный пульс (приобретенные и врожденные).
- Острое или хроническое отравление (промышленные вещества, лекарствои, алкоголь).
Симптомы — как распознать болезнь
Начало обычно внезапное, но четко идентифицируемое. Продолжительность приступа сильно различается — больной может страдать секунды или несколько дней. Вначале пациент испытывает шок, за которым следует сердцебиение. Частота сердечных сокращений быстро увеличивается и может превышать 220 ударов. Приступ часто сопровождается следующими симптомами:
- гудение в голове;
- головокружение;
- чувство стеснения в сердце;
- гемипарез и афазия (редко).
Вышеперечисленные симптомы наблюдаются до приступов и действуют как своеобразный «звонок». Пациент может терпимо относиться к приступу, но иногда может испытывать тремор пальцев, помутнение зрения и чувство удушья.
Возможны неврологические нарушения — гемипарез и нарушение речи. Продолжительный приступ очень опасен для здоровья пациента, так как сердечная мышца теряет свою функцию.
Современные диагностические методы
Необходима серия тестов, чтобы выяснить, действительно ли у вас пароксизмальная тахикардия. Диагностика всегда начинается со сбора исходных данных — врач спрашивает пациента о симптомах и выясняет, есть ли у него врожденные аномалии. Основным диагностическим инструментом является ЭКГ. Для приступа характерно искажение зубца P — его поляризация, форма и расположение.

Вестибулярную форму патологии можно определить по типичному расположению зуба по отношению к сложному комплексу QRS. Если приступ вызывает соединение желудочков, зубец P становится отрицательным и сливается с комплексом QRS (или располагается позади него).
Иногда электрокардиографии недостаточно для постановки полного диагноза — в этом случае врачи прибегают к ежедневному мониторингу ЭКГ. Пароксизмальная тахикардия в этом виде исследования носит эпизодический характер.
Во многих случаях мы имеем дело с более сложными формами диагностики. Вас могут попросить сделать внутрисердечную электрокардиограмму. Выполняется путем введения электродов в сердце. Также существует несколько видов исследований, позволяющих исключить органические патологии. Эти:
- МРТ;
- Ультразвуковое исследование сердца;
- МСКТ сердца.
Случился приступ — что делать?
После приступа врачи проведут лечение пароксизмальной тахикардии. Но что, если вас или вашего близкого «поразило» учащенное сердцебиение и другие неприятные симптомы? Доврачебный этап оказания первой помощи — это искусственная стимуляция блуждающего нерва — именно он способен снизить ритм сердцебиения. Возможны следующие варианты вмешательства:
- вызвать рвоту (два пальца вставляют в горло, как при отравлении);
- глазное давление (умеренное, не фанатичное);
- массаж живота.
Принудительная стимуляция каротидного синуса также считается эффективной. Искать это образование следует вокруг шеи — оно выделяется при повороте головы. Пазуху необходимо плотно сжимать пальцами с двух сторон, делая это поочередно. Эту технику следует выполнять с особой осторожностью, если пациент пожилой.
Есть и другие факторы, которые могут остановить приступ:
- Одышка;
- задержка дыхания;
- промывание ледяной водой;
- поворачивая голову;
- глотание твердой пищи.
Лечение и профилактические меры
После того, как приступ утихнет, вызовите врача и приступайте к профессиональному лечению. В некоторых случаях требуется немедленная госпитализация. Неотложная помощь может быть оказана как в машине скорой помощи, так и в условиях стационара.
Принимаются следующие меры:

- внутривенное введение антиаритмических препаратов;
- Внутривенное введение аденозинтрифосфата (этот препарат подавляет повторное возбуждение);
- Вводятся антагонисты кальция (внутривенно);
- проводится электропульсационная терапия (при резком падении артериального давления).
Лечебная тактика разрабатывается индивидуально, в зависимости от этиологии, формы и частоты аритмий. Также учитывается наличие коморбидных осложнений.
Если у вас пароксизмальная тахикардия, будьте готовы к госпитализации (и неотложной помощи). Исключения крайне редки.
Врачебная помощь
После стихания первого приступа пациента направляют в кардиологическое отделение. В настоящее время основная задача врачей — не допустить развития сердечной недостаточности. Если пароксизмальная тахикардия прогрессирует (наблюдаются частые приступы), показана плановая госпитализация. Затем пациент наблюдается амбулаторно, записавшись на прием к кардиологу.
Пароксизмальная тахикардия лечится антиаритмическими и противотоковыми препаратами. Тактика будет зависеть от переносимости и частоты атак. В случае острых и продолжительных приступов необходимо регулярное медицинское вмешательство, но пациент может купировать короткие приступы самостоятельно.
Длительная антиаритмическая терапия предполагает использование следующих препаратов:
- антиаритмические препараты (хинидин, этмозин, дизопирамид, амиодарон, этацизин);
- сердечные гликозиды (целанид, дигоксин);
- β-адреноблокаторы.
Последняя группа веществ снижает вероятность развития фибрилляции желудочков. Стоит отметить, что бета-адреноблокаторы хорошо сочетаются с антиаритмическими препаратами. А постоянный прием гликозидов предотвращает возможные рецидивы болезни. К сожалению, медикаментозное лечение не всегда эффективно.
Хирургическое вмешательство
Цель хирургического вмешательства — уничтожить аномальные источники, нарушающие нормальный ритм сердца. Также практикуется имплантация кардиостимулятора. Как вы помните, одним из методов диагностики является введение в сердечную мышцу специальных электродов. Именно с них снимаются кардиограммы, позволяющие локализовать патологические импульсы.
Уничтожение происходит несколькими способами:
- лазерное излучение;
- высокие / низкие температуры;
- Электрический ток;
- механические колебания.
Имплантация дефибрилляторов и кардиостимуляторов механически контролирует возможные приступы. Пароксизмальная тахикардия прекратится сразу же, так как устройство активируется автоматически. На сердце больного искусственно «навязывается» правильный ритм. Для многих это будет залогом выживания.
Профилактика
Пароксизмы всегда возникают на фоне основного заболевания. Поэтому профилактика заключается в хирургическом выявлении причин патологии. Наиболее частыми вариантами являются пороки сердца, кардиомиопатии и эндокринные нарушения.

Стоит отказаться от алкоголя и всех стимуляторов. Контакт с токсичными веществами (бытовыми и промышленными) необходимо срочно ликвидировать.
Своевременно диагностированная тахикардия может спасти вам жизнь. Рекомендуется также вторичная профилактика — исключить физические и умственные нагрузки и уже упомянутые вредные привычки.
Это также касается приема антиаритмических и седативных препаратов. Не забываем дышать свежим воздухом и вести активный образ жизни.
Вероятные осложнения и прогноз
Если частота сердечных сокращений превышает 180 ударов, есть вероятность ФЖ. Сердечную недостаточность и аритмию нельзя недооценивать. Тебе повезло сегодня, а не завтра.
Вот список возможных осложнений:
- отек легких;
- кардиогенный шок;
- сердечная недостаточность;
- инфаркт миокарда;
- стенокардия.
Наиболее благоприятный прогноз касается основной наджелудочковой формы заболевания. Большинство пациентов остаются в хорошей форме и устойчивы к аритмии в течение многих лет.В медицинской практике зафиксированы случаи самолечения.Что касается наджелудочковой тахикардии, все зависит от эффективности лечения основного заболевания.
Желудочковая форма имеет наиболее неблагоприятный прогноз.Патология миокарда прогрессирует, и среди ее последствий наибольший риск — обширная ишемия, острый инфаркт миокарда, первичные кардиомиопатии, рецидивирующий миокардит и тяжелая миокардиодистрофия.При отсутствии осложнений пациенты могут прожить несколько десятков лет.
Смерть может наступить у послеоперационных пациентов, у которых наступила внезапная клиническая смерть, или у пациентов с врожденным пороком сердца. Будьте внимательны и берегите свое здоровье!